A principios de este año 2020, un nuevo coronavirus (SARS-CoV-2) ha sido identificado como la causa de la enfermedad denominada COVID-19, extendida globalmente en una pandemia que ha creado una emergencia global. La enfermedad se presenta clínicamente con fiebre, fatiga, dolor muscular, diarrea y neumonía y los niveles de gravedad son diversos, presentando la mayoría de los contagiados síntomas leves que no requieren hospitalización, mientras que otros individuos, sobre todo los de mayor edad o con factores de riesgo, presentan enfermedad severa que puede desembocar incluso en fallecimiento.
En los últimos meses y ante la falta de una vacuna, muchos estudios se están centrando en la inmunización que se produce por el contacto con la enfermedad, sobre todo en los casos asintomáticos y con enfermedad muy leve. Aunque la respuesta inmune mediada por linfocitos B productores de anticuerpos, conocida como inmunidad humoral, ha sido la más estudiada hasta ahora, sabemos que no es la única respuesta generada, sino que también existe inmunidad celular, que es la respuesta de nuestro sistema inmunitario mediante linfocitos T.
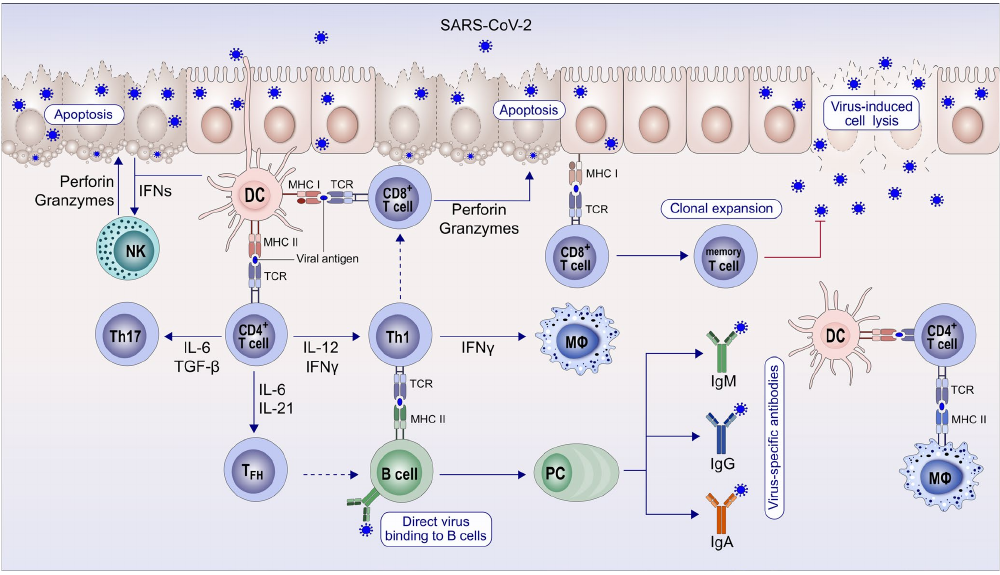
Cuando el virus entra en nuestro organismo, las células presentadoras de antígenos (macrófagos y células dendríticas) lo ponen en contacto con los linfocitos y se inicia una respuesta: se activan los linfocitos B, que inician su producción de anticuerpos (respuesta humoral), y los linfocitos TCD8+ citotóxicos, que son capaces de distinguir las células infectadas de las sanas, destruyendo sólo las primeras. Una vez superada la fase aguda de la enfermedad, la respuesta es más amplia y se producen linfocitos de memoria para protegernos a largo plazo.
Se ha podido comprobar que los anticuerpos frente a SARS-CoV-2 no se detectan en todos los pacientes, sino que es frecuente no encontrarlos en pacientes con casos leves de COVID-19. Además, esta respuesta mediada por linfocitos B es limitada y los anticuerpos pueden desaparecer con el transcurso del tiempo. Sin embargo, la respuesta de las células T es de mayor duración y permite generar una respuesta rápida en caso de un segundo contacto con el virus.
En recientes estudios, se han identificado células T reactivas frente al SARS-CoV-2. Además, estas células no sólo se han identificado en pacientes con casos graves de COVID-19, sino también en casos leves o asintomáticos que han estado expuestos al virus (familiares de pacientes) y, lo que resulta más sorprendente, en donantes sanos que no han tenido ninguna exposición. Este hallazgo sugiere que se puede tener un cierto grado de inmunidad probablemente debido al contacto con otros coronavirus causantes del resfriado común, permitiendo a una parte de la población tener una protección «de base» en caso de exponerse al virus que le permita no desarrollar la enfermedad o presentar cuadros clínicos más leves.
Azkur AK, Akdis M, Azhur D, et al. Immune response to SARS-CoV-2 and mechanisms of immunopathological changes in COVID-19. Allergy, 2020; 75:1564-1581. http://doi.org/10.1111/all14364.
Se ha estudiado la presencia de las células T reactivas en los convalecientes que habían dado negativo para el test serológico, detectándose en el 41% de los mismos. En el caso de personas positivas para los test serológicos, el porcentaje de convalecientes con células T específicas frente a SARS-CoV-2 alcanza el 99%. Esto significa que, aunque la mayoría de los infectados genera tanto inmunidad humoral como celular, hay una proporción de contagiados que sólo generaría inmunidad celular, encontrándose protegida una mayor proporción de la población que lo que demuestran los test serológicos.
Cabe destacar, que no es posible evaluar la inmunidad celular en la población general del mismo modo que se evalúa la inmunidad humoral, ya que para evaluar esta última existen test comerciales de anticuerpos ampliamente distribuidos y de fácil realización e interpretación, mientras que para evaluar la respuesta celular, es necesario llevar a cabo cultivos celulares, activación de las células con antígenos específicos del virus y evaluación de las células activadas mediante técnicas complejas, por lo que este tipo de inmunidad sólo se está evaluando en estudios de investigación.
Aunque será necesario continuar con los estudios para llegar a conclusiones sólidas, ya se puede aproximar que la variabilidad de los síntomas entre unos pacientes y otros o las posibilidades de desarrollar o no enfermedad grave, podrían estar relacionadas, entre otros factores, con la inmunidad celular. Y que la reactividad cruzada con otros coronavirus, puede ser un factor de protección frente al SARS-Cov-2. Por lo tanto, no sólo es importante haber generado anticuerpos, sino haber generado una respuesta de células T de memoria que sean capaces de desencadenar una rápida respuesta en caso de reinfección. Y de cara al desarrollo de una vacuna, hay que tener en cuenta esta rama de la respuesta inmunitaria que es la que proporciona la «memoria» a largo plazo.
AUTOR: Julia Illán Ramos • Responsable de Citometría de Flujo • Analiza Sociedad de Diagnóstico
—

 English
English Português
Português
¿Quieres recibir noticias como ésta en tu email?
Suscríbete a la newsletter